El aumento de la inmigración durante los últimos años en España ha facilitado la importación de numerosas enfermedades tropicales. Entre ellas, las de transmisión vectorial son algunas de las más complicadas de estudiar por la complejidad que conlleva la participación de diversos hospedadores en los ciclos de transmisión, así como por la necesidad de conocer todos los parámetros fisiológicos, bioecológicos y biogeográficos relacionados con el organismo vector para poder inferir las posibilidades reales de la emergencia o la reemergencia de las enfermedades pertinentes. En estas circunstancias, el presente trabajo aporta información acerca de enfermedades importadas de incuestionable interés epidemiológico para la población residente en España, por albergar nuestro país diversas especies de mosquitos culícidos (Diptera, Culicidae) potencialmente transmisoras de éstas. Enfermedades parasitarias como la malaria, que fue altamente endémica en España hasta hace apenas 50 años, y otras de tipo arbovírico como el dengue y la fiebre amarilla, son analizadas en estos términos. También se exponen diferentes aspectos inherentes al sistema sanitario y a las distintas formas de hacer frente a estas cuestiones.
The recent increase in immigration to Spain has facilitated the importation of many tropical diseases. Among these diseases, those of vectorial origin are among the most difficult to study. Some of the reasons for this difficulty are the complexity due to the variety of hosts involved in the transmission cycles and the need to know all the physiological, bioecological and biogeographic parameters related to the vector in order to infer the actual possibilities of the emergence or reemergence of these diseases. This article provides information on imported diseases of unquestionable epidemiological interest for the population in Spain due to the presence of several species of culicid mosquitoes (Diptera, Culicidae) capable of transmitting these diseases in our country.
Parasitic diseases such as malaria, which was highly endemic in Spain until 50 years ago, and other arboviral infections such as dengue and yellow fever, are analyzed in these terms. Various aspects related to the health system, as well as the different ways of tackling these issues, are also discussed.
Los fenómenos migratorios han sido, son y serán procesos inherentes al ser humano. Pese a que a lo largo del tiempo los factores incitantes de estas migraciones han sido variables, lo cierto es que, actualmente, es el legítimo derecho de toda persona a vivir de la forma más digna posible el principal motivo para tratar de instalarse en otros países. Entre estos, España ocupa un lugar destacado y en los últimos 10 años el número de inmigrantes ha aumentado en más de un 800%1.
Resulta evidente que el trasiego de personas y materiales es el principal factor que posibilita la llegada de microorganismos patógenos propios de regiones alejadas. Sin duda, esta cuestión es una de las principales preocupaciones de la comunidad sanitaria. La tendencia al respecto pasa por una formación del personal sanitario tan amplia como sea posible, de manera acorde al creciente número de agentes infecciosos tropicales y subtropicales que cada día se detectan en nuestro país, y dentro de la globalización mundial en que nos hallamos.
Las enfermedades de transmisión vectorial tampoco son ajenas a esta situación. La complejidad que implica la necesaria participación de organismos que no sólo sean vehículo de estos agentes patógenos hasta el hombre, sino que además sean indispensables para su multiplicación o desarrollo del estado infectante, exige un conocimiento exhaustivo de la taxonomía, la fisiología y la ecología de estos vectores para poder hacer frente a la enfermedad de un modo efectivo. Entre estos vectores u organismos puente destacan los insectos hematófagos que se alimentan de manera más o menos frecuente sobre el hombre, y entre ellos los mosquitos culícidos (Diptera, Culicidae) ocupan probablemente el lugar más relevante.
MalariaSegún la Organización Mundial de la Salud, en la actualidad la malaria o paludismo afecta anualmente a 500 millones de personas y amenaza de manera directa o indirecta al 40% de la población mundial2. Si bien es cierto que estos datos presentan una distribución claramente asimétrica, en función sobre todo del nivel de desarrollo económico, social y sanitario de cada país, también lo es que la situación no siempre fue así. El paludismo asoló Europa durante siglos. En España fue una enfermedad altamente endémica, cuyo último caso autóctono tuvo lugar en mayo de 19613. A pesar de que la parasitosis se considera oficialmente erradicada en España desde el año 1964, los paludólogos contemporáneos a dicha fecha ya advertían de la necesidad de mantener una vigilancia permanente ante cualquier posible signo de reaparición de la enfermedad4.
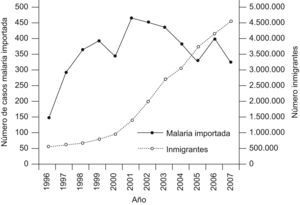
En 1995, momento que coincide con el punto de inflexión hacia el aumento de la inmigración en España, el ministerio competente creó la Red Nacional de Vigilancia Epidemiológica (Real Decreto 2210/1995)5, en la cual se incluye la malaria como una enfermedad de declaración obligatoria (EDO)6. También desde ese año y hasta nuestros días se registra, de manera más o menos paralela, un considerable aumento del número de casos de paludismo importado (fig. 1)7. Estos casos son la base del primero de los tres factores necesarios para estudiar el potencial malariogénico del territorio español: la «vulnerabilidad», es decir, la cantidad de gametocitos de Plasmodium spp. circulantes a la espera de proseguir el ciclo en el hospedador invertebrado, o lo que es lo mismo, la población humana portadora8.
El análisis del paludismo importado por los inmigrantes ha sido motivo de preocupación e investigación por parte de diversos autores de nuestro entorno3,9. Además, los viajes que estas personas puedan hacer a sus países de origen incrementan exponencialmente las posibilidades de contraer la enfermedad, ya que la estancia suele ser prolongada y, en un porcentaje muy elevado, son regiones altamente endémicas6,9. Estos inmigrantes suponen un grupo de riesgo especial por las cuestiones anteriormente descritas, y epidemiológicamente se agrupan bajo las siglas VFR (visiting friends and relatives), o «inmigrantes viajeros», para referirse a aquellas personas que, una vez establecidos en los países de acogida, viajan con cierta frecuencia a los suyos de origen para visitar a familiares y amigos6.
Sin olvidar ni menospreciar la posible importancia epidemiológica a medio o largo plazo, de los casos confirmados debidos a transfusiones sanguíneas10, trasiego de jeringuillas entre pacientes drogadictos11 e incluso ciertos casos constatados de «malaria de aeropuerto»12, lo cierto es que son las personas inmigrantes y los turistas procedentes de zonas endémicas los que monopolizan los casos de paludismo en España. En este sentido, la concienciación o la legislación que obligue a tomar las medidas profilácticas necesarias a los turistas o inmigrantes residentes en España que decidan viajar a zonas de riesgo por enfermedades infecciosas transmisibles, son sin duda algunas de las cuestiones a mejorar y potenciar. Datos como los expuestos por el Ministerio de Sanidad y Consumo, procedentes de estudios recientes, indican que el 58,1% de las personas que con fines turísticos viajaron a algún país endémico no tomaron medida profiláctica alguna, y que el 17,5% lo hicieron de forma incorrecta, lo cual debe hacer meditar a la administración sanitaria13. La situación todavía se complica más si nos fijamos exclusivamente en los VFR, ya que la información disponible habla de que tan sólo un 16% de ellos busca consejo médico antes del viaje, y que la profilaxis antipalúdica es prácticamente nula14. Al respecto, es de vital importancia poner de manifiesto que la posible inmunidad adquirida frente a la malaria desaparece en los inmigrantes que llevan viviendo varios años en países templados6.
La frecuencia y el tipo de malaria en los inmigrantes son altamente dependientes, entre otras variables, del país de procedencia. Hay cuatro especies de plasmodios que pueden protagonizar, con posibilidad de coinfecciones mixtas, la antroponosis:
- •
Plasmodium falciparum: es la especie más patógena, se distribuye en las zonas tropicales y causa el 90% de las muertes, como resultado de la gravedad de los efectos de las fiebres tercianas malignas que provoca. Considerando el alto índice de procedencia subsahariana entre los inmigrantes que llegan a nuestro país, y la elevada incidencia de P. falciparum en dicha región, se trata del plasmodio más frecuentemente diagnosticado no sólo en España sino también en el resto de Europa6.
- •
Plasmodium vivax: posee la más amplia distribución geográfica, ya que puede desarrollarse también en climas templados. Es relativamente poco común en África tropical, en especial en su parte más occidental15, debido fundamentalmente a factores inmunitarios de la población humana allí residente16. Es la segunda especie más diagnosticada en España, pero en otras regiones europeas, como Gran Bretaña, es la mayoritaria debido a la destacada inmigración proporcional procedente del subcontinente indio6. En la actualidad es la única especie presente en los escasos ciclos de transmisión activa en Europa.
- •
Plasmodium ovale: se localiza en la costa oeste africana, donde parece suplantar a P. vivax. Precisamente comparte con éste la posibilidad de desarrollar una fase quiescente o latente, llamada hipnozoíto, que se mantiene en los hepatocitos durante varios años y si no se trata adecuadamente puede ocasionar recidivas. Además, ambas especies provocan las denominadas fiebres tercianas benignas.
- •
Plasmodium malariae: especie caracterizada por mostrar baja parasitemia. Se encuentra en las zonas tropicales del continente africano, tanto en las regiones orientales como en las occidentales. Junto con P. ovale, se aíslan clínicamente de forma minoritaria en relación a las otras dos especies de plasmodios entre los inmigrantes que llegan a España9. Causa las fiebres cuartanas.
El tiempo desde la llegada del inmigrante hasta la manifestación clínica de los síntomas palúdicos también varía según la especie de plasmodio; habitualmente oscila entre 7 y 18 días para P. falciparum, pero puede prolongarse hasta incluso 48 meses17–19. Esta cuestión resulta muy interesante en epidemiología, ya que el estado asintomático no se traduce obligatoriamente en una parasitemia lo suficientemente baja como para no poder continuar el ciclo en el mosquito. De forma general, la supervivencia del parásito en el ser humano fluctúa entre 1 y 2 años para P. falciparum, 3 a 4 años para P. vivax, 4 a 5 años para P. ovale y más años aún para P. malariae6.
Todas estas coyunturas serían epidemiológicamente casi anecdóticas si no fuese porque en España seguimos teniendo diversas especies de mosquitos del género Anopheles capaces de mantener ciclos activos de transmisión de la malaria20. Precisamente es ésta la siguiente cuestión a analizar para dilucidar el potencial malariogénico: la «receptibilidad», entendida como la presencia, la densidad y las características biológicas de los vectores del paludismo en un territorio8. Sin duda, el estudio de estos parámetros requiere la participación de disciplinas como la entomología médica, tan poco promocionada en nuestro país y cuyo auge casualmente se correlaciona con la época de endemia palúdica de la primera mitad del siglo pasado, cuando ya se indicaba que el conocimiento de las diferentes especies de anofeles, unas efectivos vectores, otras accidentales y otras sin papel en la transmisión, era fundamental para una activa organización sanitaria21.
En España se han descrito 15 especies de Anopheles, de las cuales la mayoría se consideran actualmente presentes y algunas erradicadas22. Estudios recientes evidencian la presencia establecida, y relativamente común, de al menos tres especies cuya bioecología y fisiología les permite ser señaladas como posibles candidatas para iniciar episodios de transmisión palúdica de tipo localizado en diversas regiones españolas20: Anopheles atroparvus, principal vector palúdico del continente europeo; claviger, vector primario en ciertos países asiáticos, pero de importancia secundaria en Europa; y Anopheles maculipennis s.s., también con un papel palúdico secundario, pues puede ser transmisor sólo en condiciones muy concretas y en áreas muy delimitadas23. Entre los requisitos que deben reunir estas especies se encuentran un grado de antropofilia relativamente alto (que posibilite el contacto mosquito-hombre), una longevidad por parte de las hembras suficiente para el desarrollo y la multiplicación del protozoo en su interior (situación que varía enormemente entre especies de plasmodios y anofeles, así como según las condiciones de temperatura), lugares preferentes para la puesta próximos a zonas antropizadas o, en su defecto, gran capacidad de vuelo, un multivoltinismo que asegure varias generaciones anuales, varios ciclos gonotróficos que consecuentemente impliquen varias ingestiones de sangre, etc. Y por supuesto, el tercer y último factor malariogénico, la «infectividad», es decir, la posibilidad de que se produzca la esporogonia del plasmodio en el interior del mosquito8. Al respecto, se sabe que la genética es claramente influyente, hasta el punto de que poblaciones de anofeles de la misma especie pueden presentar una sensibilidad radicalmente distinta frente a plasmodios de la misma especie pero de diferentes áreas geográficas24. Se ha demostrado que diversas poblaciones europeas de An. atroparvus, especie que actualmente representa la principal amenaza en nuestro país, son capaces de transmitir cepas asiáticas de P. vivax25, pero son resistentes a cepas africanas de P. falciparum26. Sin embargo, algunas investigaciones han determinado la capacidad de An. atroparvus de generar ooquistes de P. falciparum, sin poder evidenciar que sea capaz de completar la esporogonia27. A pesar de ello, no podemos obviar que el continuo contacto con cepas exóticas hospedadas en personas procedentes de países con alto riesgo, fundamentalmente inmigrantes, puede culminar en la selección o la adaptación de cepas de P. falciparum capaces de desarrollarse en An. atroparvus o en otros anofeles presentes en España20.
Por otra parte, la inmigración y el turismo también pueden traer mosquitos procedentes de áreas de endemia, ya que los enseres que transportan las personas, tales como maletas, bolsos, mochilas, etc., pueden albergar hembras grávidas capaces de llegar y establecerse en nuestro territorio. El transporte intercontinental de mosquitos en los aviones también se ha detectado en España28. En este sentido, la hipotética colonización por vectores palúdicos africanos, posiblemente auspiciados por una cuestión de candente actualidad como es el cambio climático, cuya distribución puede ser común en ambientes urbanos, como Anopheles gambiae s.s. o Anopheles arabiensis, podría modificar drásticamente la situación epidemiológica, ya que los episodios de transmisión palúdica en nuestro país siempre tuvieron lugar en entornos rurales debido a los hábitos bioecológicos de An. atroparvus. La aparición de estos anofeles en las urbes podría provocar importantes brotes de malaria, ya que el contacto entre el mosquito y el hombre sería mucho más frecuente, además de las dificultades que entraña el control de los mosquitos en ambientes urbanos29.
En el año 2001 se detectó el primer caso adquirido de P. ovale en Europa, concretamente en la localidad madrileña de Alcalá de Henares, cuya proximidad al aeródromo de Torrejón de Ardoz permite sospechar que se trate de un caso de malaria de aeropuerto30. No obstante, el hecho de que la paciente sufriera la enfermedad en pleno invierno disminuye, aunque no imposibilita debido a posibles hipnozoítos hepáticos, las posibilidades de que el transmisor haya sido un vector alóctono tropical. En contraposición, la posible primoinfección de una hembra hibernante de An. atroparvus, especie que gusta de refugiarse en viviendas y establos, estenógama y que puede presentar cierta actividad en los meses invernales20,31, y su posterior acción hematófaga sobre dicha paciente, podría convertir este caso en el primero confirmado en España con participación activa de vectores autóctonos en decenas de años. Un factor coadyuvante de la segunda hipótesis es la cercanía existente, menos de 1km, entre la vivienda de la persona afectada y dos cursos fluviales30, constatados como óptimos focos de cría de An. atroparvus en sus márgenes remansados20. Casos similares al descrito, con posible transmisión por parte de anofeles autóctonos, también han tenido lugar en el sur de Italia32. Todos estos casos, cuyos factores de riesgo no están claros, suelen clasificarse en Europa como «malaria críptica»18.
Sea como fuere, la cuestión es que sabemos de la existencia de gametocitos de plasmodios circulando entre cierto porcentaje de la población humana, y de la presencia de óptimos vectores de la antroponosis perfectamente establecidos en nuestro país. Las cifras hablan de que alrededor de un 40% de los reservorios humanos de la parasitosis son inmigrantes9, dato que probablemente esté infravalorado dadas las consabidas dificultades que presentan muchos inmigrantes para acudir al sistema sanitario, máxime para aquellos colectivos no integrados en él y que suelen proceder en su mayoría de una de las áreas más endémicas del planeta, el África subsahariana6.
Dengue y otros arbovirus emergentes y reemergentesSe han descrito más de 520 arbovirus (arthropod-borne-virus), de los cuales en torno a un centenar son patógenos para el hombre y la mayoría tienen a su hospedador intermediario ideal también en los mosquitos culícidos, básicamente en los géneros Aedes y Culex33. La mayoría de estos arbovirus de importancia en salud pública pertenecen a cuatro familias: Flaviviridae (dengue, fiebre amarilla, encefalitis japonesa, fiebre del Nilo occidental, encefalitis de San Luis), Togaviridae (Chikungunya), Arenaviridae (fiebre de Lassa) y Bunyaviridae (fiebre del Valle del Rift, encefalitis de La Crosse).
La incidencia del dengue se ha acrecentado de manera drástica en las últimas décadas, y en la actualidad puede afectar a dos quintas partes de la población mundial. Solamente en el continente americano, en el año 2007 se reportaron más de 890.000 casos y la situación va en aumento34. Claro ejemplo de esta emergencia es el hecho de que hasta 1970 sólo nueve países habían experimentado epidemias de la forma hemorrágica de la enfermedad, y hoy ese número se ha multiplicado considerablemente, pudiendo hablar de 115 países tropicales y subtropicales endémicos o potencialmente endémicos34,35. Se trata de la arbovirosis tropical diagnosticada con más frecuencia entre los inmigrantes6, y además supone alrededor de un 10% del total de las enfermedades importadas en Europa declaradas al TropNetEurop (Red de Vigilancia Europea de Enfermedades Importadas)13. Las causas de la reemergencia de este virus que en el pasado protagonizó tantas epidemias no están claras, si bien parece haber una marcada relación con los cambios demográficos y sociales (ejemplificados en su máxima expresión por el incremento migratorio) acaecidos en los últimos 50 años36. Se observan ciclos de transmisión de la enfermedad selváticos o rurales, en los cuales los primates serían los principales reservorios, y urbanos, con el hombre como hospedador definitivo habitual y en los que pueden ocasionarse epidemias explosivas que afecten hasta al 70% a 80% de la población33. Los vectores del dengue de mayor relevancia, al menos en ambientes urbanos, son Aedes aegypti y Ae. albopictus. Ambos son, en su origen, mosquitos limnodendrófilos o arborícolas, es decir, que suelen desarrollar la fase preimaginal en las dendrotelmas u oquedades de los árboles cubiertas de agua, y cuya distribución primigenia probablemente se circunscribía a las grandes masas selváticas africanas y asiáticas, respectivamente, manteniendo allí la enzootia de la enfermedad. Una vez más, parece ser el hombre el causante de esta ruptura ecológica que, con la drástica modificación de los biotopos primigenios y la dispersión de ambas especies de forma sinantrópica por gran parte del planeta, ha posibilitado la aparición de cepas o variedades domésticas o peridomésticas, cambiando sus microhábitat hídricos originales por otros mucho más frecuentes en cualquier urbe, tales como retenciones de agua en pequeños recipientes, cubos, macetas, bidones, etc.
Ae. aegypti fue una especie relativamente común en nuestro país hasta la primera mitad del siglo xx37,38, y se le considera el principal causante de numerosos brotes epidémicos de fiebre amarilla, y muy probablemente dengue, registrados en la segunda mitad del siglo xix, que llevaron a la muerte a miles de personas en importantes ciudades portuarias peninsulares como Barcelona, Cartagena, Cádiz o Lisboa39. Actualmente se considera erradicado del territorio español, probablemente por encontrar importantes barreras climáticas para su establecimiento definitivo en nuestro país, pese a las continuas introducciones portuarias que explicarían su ubicuidad en aquella época22. Recientemente, su presencia esporádica también se ha observado en algunos países europeos como Francia, Italia, Croacia, Malta, Ucrania, Rusia, Turquía e incluso Reino Unido40. Sin embargo, ya sea por influencia del cambio climático o por un aumento de las llegadas de estos mosquitos tropicales, fruto de la globalización, que acabe permitiendo un incremento de los procesos de selección y adaptación de las cepas de Ae. aegypti a ciertas regiones del sur de Europa, la cuestión es que el establecimiento en algunas de estas regiones es ya un hecho41.
Ae. albopictus, segundo vector en importancia del dengue y la fiebre amarilla tras Ae. aegypti, fue detectado por primera vez en España en el año 2004, concretamente en la localidad barcelonesa de Sant Cugat del Vallès42, debido a un importante aumento de las consultas médicas provocadas por su molesta picadura43. Actualmente su distribución en nuestro país se circunscribe fundamentalmente a la provincia de Barcelona y a casos aislados en las provincias de Tarragona y Alicante44,45, y más recientemente en Gerona. No obstante, la ampliación de su distribución en nuestro territorio es más que probable que sea sólo cuestión de tiempo. En el año 1979 fue capturado por primera vez en Europa, concretamente en Albania, y desde entonces su expansión por el continente no ha cesado, lo que indica su mejor tolerancia a las bajas temperaturas en comparación con Ae. aegypti, pues puede hibernar en estado de huevo. El cosmopolitismo de Ae. albopictus va íntimamente ligado a la acción comercial y migratoria humana, más aún teniendo en cuenta el bajo rango de vuelo del imago46, y así se han determinado dispersiones mediante la presencia de huevos en neumáticos usados y productos de jardinería asociados al bambú47,48, y por el transporte accidental de ejemplares adultos en el interior de vehículos49. El conocimiento de estas vías de expansión de la especie, junto con la ignorancia acerca de las múltiples que a buen seguro deben darse, deben motivar a las administraciones públicas para la potenciación de redes de vigilancia epidemiológica capaces de detectar la llegada de ésta y otras especies con suficiente antelación como para tratar de impedir su establecimiento50.
Se sabe que hay varios factores que determinan la forma clínica de la enfermedad, entre los que se encuentran el tipo de virus, ya que existen cuatro serotipos distintos, así como el estado inmunitario y la edad de la persona51. Sin embargo, son precisamente los inmigrantes procedentes de zonas endémicas el grupo de riesgo más predispuesto a desarrollar los cuadros clínicos más graves (fiebre hemorrágica por dengue), puesto que la existencia de anticuerpos frente a algún serotipo del virus, situación inexistente entre los turistas, parece desempeñar un papel crucial al respecto52. El tiempo de incubación, desde la inoculación del virus tras la picada del mosquito hasta la manifestación de los síntomas, puede oscilar entre 2 o 3 días y un máximo de 21 días, lo cual, tras un hipotético brote de la enfermedad por ejemplo en nuestro país, levantaría las sospechas de su origen en personas recién llegadas a España6.
Hay un sinfín de datos tremendamente preocupantes en relación a la excelente capacidad de los mosquitos para transmitir el dengue. Parece ser como si la naturaleza, en un alarde de sabiduría, hubiese diseñado minuciosamente a Ae. aegypti y Ae. albopictus para obtener unos vectores de la enfermedad que prácticamente rozaran la perfección. Hablamos de organismos que en apenas 7 días tras ingerir el virus son aptos para diseminarlo entre la población humana53, que además son infectantes durante toda su vida, pudiendo adquirir dicha infección durante el periodo de viremia (previo a la manifestación de síntomas febriles del enfermo y por tanto lejos de toda sospecha) y que, además, son capaces de transmitir este virus a su progenie. Sin duda esta última cuestión es sumamente interesante, ya que la transmisión transovárica o vertical del virus modifica la dimensión epidemiológica de la enfermedad, puesto que tras la eclosión de los aproximadamente 350 huevos que suele depositar cada hembra23 pueden desarrollarse futuros individuos ya infectados a expensas del contacto previo con humanos.
La fiebre amarilla es otra arbovirosis que tiene numerosas similitudes con el dengue: los mismos vectores y reservorios, ciclos similares (con descripción bien determinada de casos intermedios entre selváticos y urbanos, únicamente en las sabanas africanas húmedas) y clínica parecida, aunque frecuentemente con mayor gravedad en el caso de la fiebre amarilla, que puede alcanzar un 60% de mortalidad durante la primera semana de infección35. No obstante, en términos medios, la mortalidad por dengue se sitúa en torno al 5% y la de la fiebre amarilla llega al 20%36,54. La fiebre amarilla es endémica o potencialmente endémica en 45 países tropicales y subtropicales, y a diferencia del dengue sí se dispone de una vacuna de virus vivos atenuados de la cepa 17D, con una eficacia cercana al 100% durante 10 años, que en España no se encuentra comercializada y es suministrada exclusivamente a los Centros de Vacunación Internacional a través del Servicio de Suministros de Medicamentos Extranjeros de la Agencia Española del Medicamento35. También de manera distintiva con respecto al dengue, la fiebre amarilla está tipificada como una EDO universal de clase I, mientras que en la primera arbovirosis únicamente es obligatoria la notificación en las epidemias, no en los casos individuales35. Pese a que los datos proporcionados por el Centro Nacional de Epidemiología sitúan a la fiebre amarilla como una enfermedad importada bastante infrecuente en los últimos años55, cabe recordar que, igual que sucede con el dengue, a partir de casos muy aislados pueden desarrollarse epidemias explosivas si coinciden con la presencia del ectoparásito vector y con densidades poblacionales humanas elevadas. Como ya se ha mencionado, estas dos últimas circunstancias son comunes en numerosas ciudades catalanas; tan sólo en el área metropolitana de Barcelona y alrededores, a finales de 2007 ya se había detectado la presencia de Ae. albopictus en 55 municipios56. Aunque el papel vectorial constatado de las poblaciones europeas de Ae. albopictus quedaba restringido a diversas filarias caninas23, lo cierto es que recientemente también ha mostrado su lado más temido en el viejo continente, participando en ciclos de transmisión activa de virosis que afectan a los humanos, como la ocurrida con el virus Chikungunya en 2007 en Italia57, país donde Ae. albopictus llegó en el año 1990 y hoy día ocupa más de dos tercios de su territorio nacional. Concretamente, como ejemplo de explosión epidémica, en la provincia de Rávena se detectaron 205 casos en apenas dos meses y medio, centrándose en dos pequeñas poblaciones de menos de 3.000 habitantes, en las cuales aproximadamente el 5% de la población cayó enferma y se verificó la infección de Ae. albopictus58. El origen de este brote parece radicar en un inmigrante procedente de India, país que sufrió una fuerte epidemia en 2006 con más de un millón de casos59, que recordó haber presentado síntomas febriles dos días después de su llegada a la población transalpina donde comenzó el episodio epidémico, y cuyos análisis clínicos evidenciaron la presencia de anticuerpos frente al virus Chikungunya y, por consiguiente, presumiblemente una elevada viremia coincidiendo con el inicio del brote58. Los análisis filogenéticos secundan esta hipótesis, ya que la cepa viral aislada en Italia es muy similar a otras detectadas e investigadas en el subcontinente indio60, y además parece adaptarse mejor a Ae. albopictus que otras cepas o variedades gracias a una sustitución de aminoácidos en la glucoproteína E1, comprobándose al respecto una capacidad replicativa extremadamente veloz que permite la llegada del virus a las glándulas salivales del mosquito en apenas 48h61. Asimismo, la posible transmisión transovárica del virus obliga a mantener cierta vigilancia ante la reemergencia de futuras epidemias.
El suceso de Italia, pese a ser el primero que indica la transmisión activa del virus, no es el único que demuestra la presencia del virus en Europa. Tras el brote epidémico que se estima que afectó en el año 2005 a un tercio de la población de la Isla Reunión (perteneciente a la República Francesa)62, también con elevados índices de homologación de la secuencia nucleotídica con respecto a las cepas indias60, se realizaron diversos estudios en la denominada Francia metropolitana, correspondiente a la Francia continental más la isla de Córcega, para evaluar la posible importación del virus dado el considerable tráfico de personas existente. Los resultados evidenciaron 766 casos importados en el año y medio posterior al brote de Isla Reunión, y la cifra se considera con un alto grado de subestimación63. Paralelamente se está produciendo un lento, pero constante, avance de Ae. albopictus, coincidiendo incluso en su escueta distribución en nuestro vecino galo con la presencia de alguna de estas arbovirosis importadas.
La emergencia o la reemergencia de arbovirus es un fenómeno que puede extenderse más allá del dengue, la fiebre amarilla o el Chikungunya. Desde el año 1996 se han detectado ocho tipos distintos de arbovirus transmitidos por mosquitos en Europa, de los cuales cinco se han asociado a enfermedades humanas: el virus del Oeste del Nilo (VON) y los virus Sindbis, Tahyna, Inkoo y Batai64. En alguno de ellos, como el VON, incluso se ha detectado seroprevalencia entre la población española65–68. No obstante, el papel de la población inmigrante en estas virosis probablemente sea prácticamente nulo, dada la existencia de cuantiosas especies de aves y mamíferos que pueden actuar como reservorios50.
DiscusiónQue el incremento del flujo migratorio humano está cambiando la epidemiología de las enfermedades es un hecho absolutamente verificado. En este sentido, la necesidad de proporcionar a los profesionales del sistema sanitario español una formación lo más global e integradora posible se postula de gran importancia, máxime dados los problemas existentes en el diagnóstico de las enfermedades tildadas, cada vez de forma menos apropiada, como tropicales69–72. Si a ello añadimos el origen vectorial de estas enfermedades, el reclamo de personal cualificado en materias como la entomología médica y el control antivectorial también es evidente, ya que únicamente adquiriendo una visión ecosistémica que englobe a todos los posibles protagonistas del ciclo, así como a los factores y relaciones que acontecen e influyen en ellos, puede hacerse frente a la enfermedad.
En definitiva, a la pregunta acerca de si debemos esperar brotes importantes de enfermedades virales como el dengue o Chikungunya en el sur de Europa en los próximos años, la respuesta es clara: definitivamente sí73. Respecto a la malaria, podemos recurrir a un término muy utilizado por los paludólogos españoles del siglo pasado para definir el estado epidemiológico actual desde el punto de vista de la transmisión: el anofelismo sin malaria20. Sin embargo, hay argumentos de sobra para reflexionar acerca del más que factible retorno del paludismo. La transmisión autóctona, aunque local y delimitada, en España30 y Europa32,74,75, son la prueba más tangible de este previsible fenómeno.
Contribuciones de autoríaConcepto del estudio y diseño: R. Bueno-Marí. Obtención y análisis de los datos: R. Bueno-Marí. Interpretación de los datos: R. Bueno-Marí, R. Jiménez-Peydró. Primer redactado del manuscrito: R. Bueno-Marí. Revisión crítica del manuscrito y aportación intelectual: R. Bueno-Marí, R. Jiménez-Peydró. Responsable del artículo: R. Bueno-Marí.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.