El 3 de septiembre de 2005, el Servicio de Salud Pública de Ciudad Real conoció la existencia de 20 casos de gastroenteritis en el municipio de Daimiel. Se inició una investigación, con los objetivos de determinar las causas y establecer medidas de control. La mayor parte de los afectados eran jóvenes que habían visitado la feria de la localidad.
MétodosSe llevó a cabo un estudio descriptivo y otro analítico de casos y controles. En el descriptivo se incluyeron todas las variables de interés disponibles en las historias clínicas de los pacientes. Se diseñó un estudio de casos y controles apareado por edad (más o menos 5 años), sexo y asistencia a la feria, que incluyó a 65 casos y a 65 controles. Se llevaron a cabo inspecciones de establecimientos y toma de muestras clínicas y de alimentos.
ResultadosSe notificaron 196 casos, de los cuales 146 fueron confirmados. La curva epidémica sugiere una fuente común de corta duración. El estudio de casos y controles apareado muestra una asociación con el consumo de patatas con salsa en uno de los chiringuitos (odds ratio [OR] = 20,56; intervalo de confianza [IC] del 95%, 6,15-75,93; p<0,0001). La regresión logística mostró una asociación únicamente con haber comido patatas en el chiringuito dos (OR = 6,38; IC del 95%, 1,70-23,90; p<0,0059). De las muestras obtenidas de salsas, heces de enfermos y manipuladores, se obtuvieron 20 coprocultivos positivos para Shigella sonnei en los enfermos, mientras que el resto fueron negativas.
ConclusionesEl estudio epidemiológico sugiere que una salsa de elaboración artesanal y clandestina, compuesta de ajo, leche y aceite, fue la probable fuente de la infección.
On September 3, 2005, the Ciudad Real Public Health Service (Spain) received a report of 20 cases of gastroenteritis in the municipality of Daimiel. We conducted an investigation to determine the cause or causes of the outbreak and to implement control measures. Most of the cases involved young people who visited the municipality’s fair.
MethodsWe carried out a descriptive study and an analytic case-control study. In the descriptive study, all variables of interest available in the medical records were included. In the case-control study, each case was matched with a control by age (plus or minus 5 years), gender, and attendance at the fair. Sixty-five cases and 65 controls were finally included in the study. Samples of foods and stools from food handlers were taken.
ResultsWe found 196 cases, 146 of which were confirmed. The epidemic curve suggested a common source of infection with a short period of activity. The case-control study showed an association between infection and eating potatoes with a sauce at any of the fair’s five food stalls (OR = 20.56; 95%CI, 6.15-75.93; p<0.0001). Logistic regression analysis showed an association with eating potatoes in food stall number 2 (OR = 6.38; 95%CI, 1.70-23.90; p<0.0059). Neither samples of foods nor stools from food handlers yielded any positive results. However, Shigella sonnei was isolated from stool samples from 20 cases.
ConclusionsThe epidemiological study suggested that the most probable cause of the outbreak was a sauce, handmade with garlic, milk, and oil and served with the potatoes.
La shigellosis sigue figurando como causa relativamente importante de gastroenteritis, tanto en España como en el resto de Europa, y Shigella sonnei es la especie más frecuentemente encontrada. En el período comprendido entre 2001 y 2005 se han declarado a la Red Nacional de Vigilancia Epidemiológica 11 casos de disentería bacilar en toda Castilla-La Mancha, ninguno de ellos correspondiente a la provincia de Ciudad Real1.
Aunque la enfermedad suele tener un curso autolimitado y una mortalidad casi insignificante, ocasiona un sufrimiento innecesario y unos costes elevados. Los reservorios conocidos de Shigella son los humanos y también otros primates. La transmisión se produce habitualmente por vía fecal oral a través de contacto directo o indirectamente por alimentos o agua. La infección puede surgir a partir de la ingestión de un pequeño inóculo, y son suficientes entre 10 y 100 bacterias para ocasionar enfermedad2. El período de incubación suele ser de 3 días; puede variar de 12 a 96 h, y hasta una semana en el caso de S. dysenteriae tipo 12.
Se han descrito en los últimos años brotes, transmitidos por contacto directo3-6 e indirecto, por agua, lechuga, cebollitas verdes, maíz, leche, queso, tortas mexicanas, e incluso por perejil7-16.
Los objetivos del estudio fueron realizar la descripción del brote, identificar el agente etiológico, la fuente y el mecanismo de transmisión de la infección, evitar la aparición de casos adicionales y, por último, elaborar recomendaciones para prevenir la aparición de brotes similares en el futuro.
MétodosDaimiel, el municipio en el que apareció el brote, tiene una población estable de unos 17.000 habitantes, aunque en las fechas en las que se dieron los casos, se celebraban las fiestas y esa cifra aumentó en 5.000 personas. En las noches de feria se celebran importantes conciertos musicales, que atraen al recinto ferial a numerosos jóvenes procedentes de muy diversos lugares.
Los primeros casos fueron detectados y notificados al servicio de epidemiología el sábado 3 de septiembre, iniciándose inmediatamente la investigación del brote. Se diseñó un protocolo de actuaciones para llevar a cabo el estudio de campo, que incluyó los siguientes pasos: confirmación de la existencia del brote, verificación del diagnóstico, búsqueda de casos adicionales, elaboración de la curva epidémica, inspección de los establecimientos sospechosos, diseño de un cuestionario para recoger la información, recogida de muestras de casos y remisión de éstas al laboratorio de salud pública y el diseño, ejecución y análisis de un estudio de casos y controles apareados.
Se estableció una búsqueda activa de casos y se solicitó la declaración urgente de éstos a todas las fuentes disponibles: hospitales, centros de salud y servicios de urgencias. Se estableció la siguiente definición de caso: paciente con un cuadro gastrointestinal con al menos dos de los siguientes síntomas: diarrea, dolor abdominal, náuseas, vómitos y fiebre, que inició la clínica entre el día 1 de septiembre de 2005 a las 1.00 h y el día 6 de noviembre de 2005 a las 9.00 h, y que hubieran estado en la feria de Daimiel en las 96 h previas. Se consideraron confirmados los casos que presentaron un cultivo positivo y en los que no se hubiera hecho un coprocultivo si reunían la definición de caso y se disponía de tal documentación.
En una encuesta inicial, llevada a cabo el mismo día de la notificación de los casos, se apuntó que la fuente de infección se podría encontrar en un chiringuito ambulante de la feria y que el alimento sería una salsa que aderezaba las patatas servidas en alguno de los 5 chiringuitos que se dedicaban a esta actividad. Se diseñó un estudio de casos y controles apareados. Se emparejó por edad (más o menos 5 años), por sexo y se exigió que el control no hubiese ido a la feria con el caso. Esta última condición se estableció para evitar el sobreapareamiento (overmatching).
Dada la dificultad de la ejecución de la encuesta, fundamentalmente en lo que se refiere al posible sesgo de memoria de los encuestados y para minimizar este inconveniente, se elaboró un croquis de las instalaciones de la feria, señalando la ubicación de cada uno de los chiringuitos considerados como posibles fuentes y cuando se les encuestaba se les daban suficientes referencias de localización para que pudiesen señalar con la mayor precisión posible en cuál o en cuáles de ellos comieron.
Para el estudio de casos y controles se seleccionaron a los que reunían los criterios de la definición de caso, eliminando aquellos en que faltaba información y que no hubiésemos podido hablar con ellos o disponer de su historia clínica. Dado que la transmisión persona a persona es frecuente en esta enfermedad, sólo se tomó para el estudio de casos y controles al primer caso que aparecía en un domicilio, ante la posibilidad de que el resto pudieran ser casos secundarios; si bien es cierto que no se tuvo constancia de ninguno una vez finalizado el brote.
Se elaboró un cuestionario para cada caso y cada control incluidos en el estudio. Las variables consideradas fueron: edad, sexo, síntomas, hora y fecha de inicio, consumo de patatas, fritas o asadas, y en cuál o cuáles de los chiringuitos numerados del 1 al 5 las habían consumido.
Con el total de casos recogidos por el sistema de vigilancia, se creó una base de datos en Microsoft Access. Los casos fueron numerados y convertidos a un formato de Excel y se ordenaron según el resultado de una tabla de números aleatorios obtenida en el mismo programa.
Se extrajeron los primeros 65 casos, los cuales fueron encuestados por una de las 4 personas que formaron el equipo de encuestadores, los cuales sobre un formulario de preguntas y texto confeccionado adhocy que había sido previamente ensayado llamaban a cada uno de los casos de la lista. Se les pasaba la encuesta y se les pedían los datos identificativos y el teléfono de al menos dos personas, que actuarían como controles.
Si un caso no respondía a 3 llamadas efectuadas al menos en 2 días diferentes y a distintas horas, era sustituido por el siguiente de la lista de números aleatorios. Igualmente, si un control no era localizable, era reemplazado por otro, si disponíamos de él, y si no, volvíamos a llamar al caso para que nos proporcionara otro control; si no lo hacía, anulábamos el caso para el estudio. De esta manera obtuvimos 65 parejas, compuestas por un caso y un control, apareados por las variables anteriormente mencionadas.
Con la base de datos inicial que incluía todos los casos obtenidos con el sistema de vigilancia, se llevó a cabo el estudio descriptivo y la elaboración de la curva epidémica con EpiInfo 200017.
Se calcularon estadísticos de tendencia central y dispersión, porcentajes y diferencias entre las variables de exposición para las distintas parejas de expuestos y no expuestos.
En el análisis univariante se obtuvieron las odds ratio (OR) para todas las variables de interés mediante SPSSPC18. Con el mismo programa se elaboró un modelo de regresión logística condicional. Para ello, fuimos introduciendo términos en la ecuación de forma manual, incluidos los términos que presentaban el menor −2 log de la verosimilitud y comparando cada ecuación obtenida con la anterior mediante un test de la χ2 entre los −2 log de la verosimilitud, quedando al final un modelo con la ecuación cuya diferencia entre los −2 log de la verosimilitud con la ecuación anterior presentaba un valor de p > 0,05 para el test de la χ2.
Se tomaron muestras en los 3 días siguientes a la notificación del brote, de las salsas existentes en todos los chiringuitos estudiados, así como de los manipuladores de los dos chiringuitos que fabricaban la salsa sospechosa. En total se estudiaron 20 muestras de alimentos y 10 de manipuladores, si bien es muy probable que la salsa responsable del brote hubiese sido consumida en su totalidad en el momento de la toma de muestras. El estudio bacteriológico, tanto de alimentos como de heces, se llevó a cabo en los laboratorios de salud pública de la Delegación Provincial de Sanidad y en los de 3 hospitales y, posteriormente, enviadas para confirmación a laboratorios de referencia.
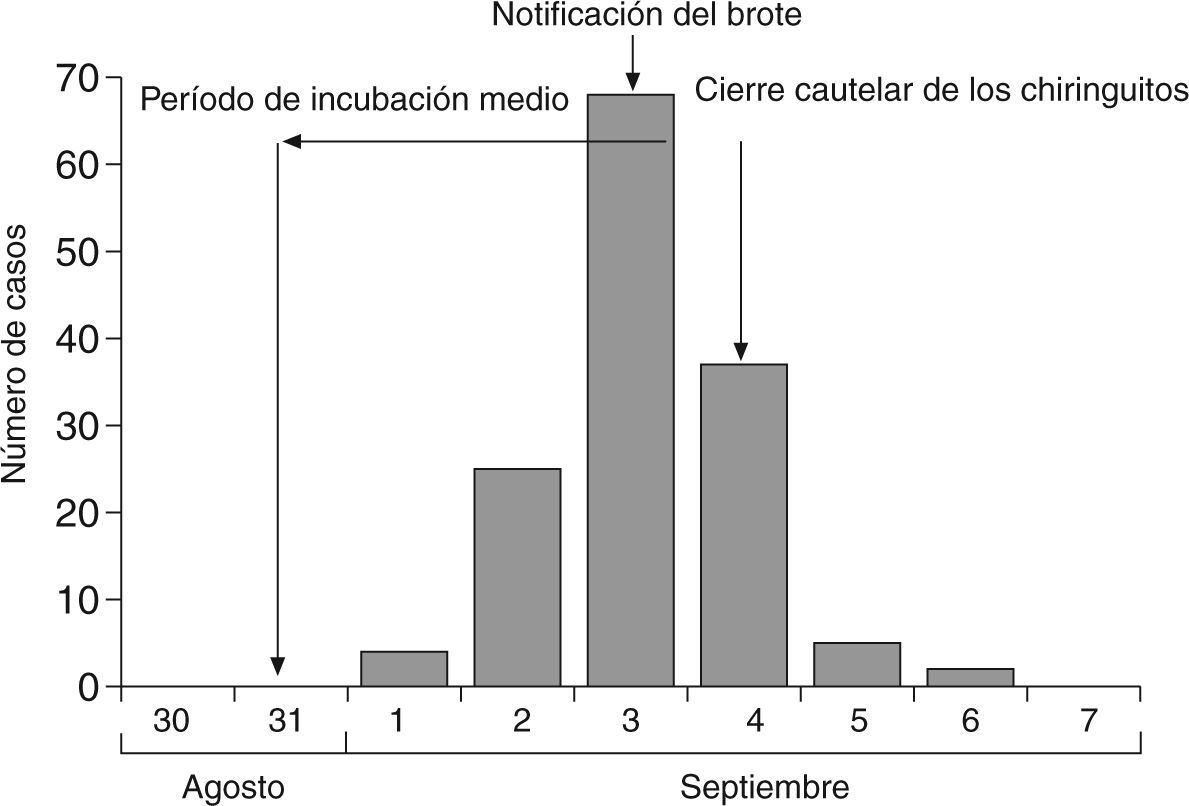
ResultadosSe notificaron un total de 196 casos, de los cuales 146 reunieron criterios de confirmación. La curva epidémica (fig. 1) sugiere la existencia de una fuente común y puntual, que habría actuado durante un período corto (1-2 días) y después habría desaparecido. De hecho, los primeros casos inician sus síntomas el día 1 de septiembre (los primeros notificados lo fueron el día 3) y los últimos el día 6. Estimando un período de incubación de 1-3 días, lo más probable es que la fuente actuase del 30 de agosto al 1 de septiembre, e incluso que lo hiciese sólo un día, quizás el 31 de agosto.
El cuadro clínico que presentaron los casos era: dolor abdominal (96,4%), diarrea (87,4%), fiebre (86,6%), náuseas sin vómitos (66,3%) y vómitos (74,6%). Un total de 9 personas requirieron hospitalización.
Sobre el total de confirmados hay un ligero predominio de casos de sexo femenino (54,4%) y una clara mayor incidencia en personas jóvenes (el 80% eran menores de 40 años; rango, 1-84). Aunque la mayoría de los casos eran residentes habituales del municipio de Daimiel, un 8% lo eran del resto de la provincia y un 2% de fuera de ella.
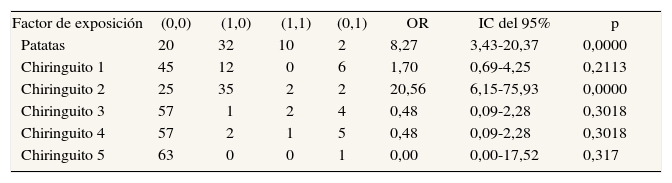
El estudio de casos y controles apareado proporcionó resultados para 65 parejas, compuestas por un caso y un control (tabla 1). Hay una evidente asociación entre el consumo de patatas en general (OR = 8,27; IC del 95%, 3,43-20,37; p < 0,0001) y haberlo hecho en el chiringuito 2 (OR = 20,56; IC del 95%, 6,15-75,93; p < 0,0001). No hubo significación para el resto de chiringuitos. En los resultados de la regresión logística, el modelo obtenido incluye dos variables: el consumo de patatas (OR = 7,49; IC del 95%, 2,10-26,74; p < 0,0019) y haberlo hecho en el chiringuito 2 (OR = 6,38; IC del 95%, 1,70-23,90; p < 0,0059), sin correlación entre ambas variables (correlación entre los coeficientes de regresión de ambas variables = 0,0329).
Estudio de casos y controles apareado. Análisis univariante
| Factor de exposición | (0,0) | (1,0) | (1,1) | (0,1) | OR | IC del 95% | p |
| Patatas | 20 | 32 | 10 | 2 | 8,27 | 3,43-20,37 | 0,0000 |
| Chiringuito 1 | 45 | 12 | 0 | 6 | 1,70 | 0,69-4,25 | 0,2113 |
| Chiringuito 2 | 25 | 35 | 2 | 2 | 20,56 | 6,15-75,93 | 0,0000 |
| Chiringuito 3 | 57 | 1 | 2 | 4 | 0,48 | 0,09-2,28 | 0,3018 |
| Chiringuito 4 | 57 | 2 | 1 | 5 | 0,48 | 0,09-2,28 | 0,3018 |
| Chiringuito 5 | 63 | 0 | 0 | 1 | 0,00 | 0,00-17,52 | 0,317 |
(Caso, control): 0, no expuesto; 1, expuesto.
IC: intervalo de confianza; OR: odds ratio.
En estos 5 chiringuitos se servían patatas, fritas o asadas, o ambas, y eran aderezadas con salsas. Estas salsas eran industriales, excepto una, que se fabricó en los chiringuitos 2 y 3, por los propios establecimientos, compuesta por ajo, leche y aceite. Se pudo saber que se preparó una gran cantidad de esta salsa y se guardó en envases de 5 kg, que permanecieron a temperatura ambiente, desde aproximadamente las 7 de la tarde hasta altas horas de la madrugada. En aquellas fechas las temperaturas mínimas rondaron los 21 °C en el exterior, según los datos del Instituto Nacional de Meteorología, pero seguramente dentro de los establecimientos se acercaran a los 30 °C. La noche del 4 de septiembre se procedió al cierre cautelar de los establecimientos citados.
Se obtuvieron cultivos de heces positivos para S. sonnei en unos 20 pacientes en los laboratorios de 3 hospitales diferentes.
Se tomaron muestras de las salsas encontradas en los 5 establecimientos sospechosos de haber sido la fuente de infección, incluida la salsa de ajo, la leche y el aceite en los chiringuitos 2 y 3. También se recogieron muestras de heces de los manipuladores de los 5 chiringuitos. Todas estas muestras, al contrario que las procedentes de pacientes, dieron resultados negativos, tanto para Shigella como para otros patógenos.
DiscusiónEl estudio ha puesto de manifiesto un brote de sighellosis que afectó a un mínimo de 146 personas, causado por el consumo de patatas aderezadas con una salsa elaborada por los propios manipuladores de los establecimientos (chiringuitos) durante la feria del municipio de Daimiel (Ciudad Real).
El estudio tuvo una especial complejidad, motivada por los sesgos de memoria, respecto al consumo de patatas, del tipo de salsa y el chiringuito en el que se adquirió, que a pesar de haber intentado minimizarlos con el diseño del estudio, no se ha eliminado. Esto permite que aparezca un elevado número de controles que manifiestan haber estado expuestos y casos que manifiestan no haberlo estado.
A pesar de que en los países desarrollados se han producido importantes avances en el suministro a la población de alimentos y agua de calidad, el número de enfermedades de transmisión alimentaria sigue siendo elevado. Nuevos patógenos han emergido o reemergido en los últimos años, así como nuevas fuentes y mecanismos de transmisión, que en ocasiones escapan a los sistemas de control alimentarios establecidos. En Estados Unidos se calcula que anualmente se producen 6,5 millones de casos de enfermedades de transmisión alimentaria y 9.000 muertes. Shigella sp. sería responsable, a través de la transmisión alimentaria, de unos 90.000 casos y unas 14 muertes19.
Si bien es cierto que S. sonnei es responsable de un número de muertes muy reducido, no lo es menos que las fuentes y los mecanismos de transmisión que permitieron la vehiculación de Shigella podrían hacerlo con otros patógenos más letales, como Escherichia coli u otros20.
En el brote que aquí presentamos, la elaboración clandestina de una salsa artesana que incluía ajo, leche y aceite fue, con mucha probabilidad, la fuente que permitió el crecimiento de Shigella, y pudo ser transmitida a un gran número de personas a través de estos establecimientos, tan de moda actualmente en ferias y festivales o en grandes concentraciones de personas en general. Estos establecimientos venden alimentos aparentemente inocuos, como patatas fritas o asadas, pero las acompañan de distintas salsas, que en ocasiones pueden haber sido elaboradas por los mismos vendedores o manipuladas de forma incorrecta y mantenidas a temperaturas idóneas para el crecimiento bacteriano, como fue el caso aquí presentado. Bacterias como Shigella o E. coli requieren pequeños inóculos para causar enfermedad. En el presente brote podemos mencionar el caso de un niño de tan sólo un año de edad que desarrolló la enfermedad tras haber ingerido un trocito de patata, sin salsa, pero que se le dio con la cuchara que la madre estaba utilizando para comer una patata cocida adquirida en el chiringuito 2, y a la que había aderezado con un poquito de salsa de ajo, aceite y leche.
Por otra parte, es difícil la confirmación bacteriológica de la fuente, dado que estas salsas se elaboran y consumen en 1-2 días, tiempo suficiente como para permitir el crecimiento bacteriano, pero no para realizar una toma de muestra, por lo que la relación con la fuente muchas veces debe hacerse más por criterios epidemiológicos21,22.
El control de la calidad microbiológica de los alimentos no debe ceñirse a los programas de autocontrol de las empresas productoras, sino que la tradicional actividad de los inspectores debe garantizar que ciertas prácticas, como las aquí descritas, puedan ser eliminadas antes de que puedan ocasionar una enfermedad.