En el cambio de milenio, España era uno de los países desarrollados con menor gasto en cuidados de larga duración1. La familia ejercía de red de protección principal e invisible para la atención de personas con limitaciones en su autonomía, tanto en materia de financiación de servicios profesionales como en el cuidado directo, con una actuación del sector público meramente subsidiaria.
La Ley de Promoción de la Autonomía Personal y Atención a las personas en situación de Dependencia (LAPAD) entró en vigor el 1 de enero de 2007 y, de su mano, se creó el Sistema para la Autonomía y Atención a la Dependencia (SAAD). Entre sus principios rectores destacan el carácter universal y público del derecho a recibir una prestación, el reconocimiento del acceso a las prestaciones en condiciones de igualdad conforme a criterios de necesidad y la participación de todas las Administraciones públicas, contando también con la iniciativa privada en los servicios y prestaciones recogidos en la Ley; el objeto era coordinar mecanismos y recursos para mejorar la calidad de vida y la autonomía personal de la ciudadanía2. Para ello, se buscaba avanzar en la profesionalización de los cuidados, ampliar el número de personas usuarias bajo el paraguas de la financiación pública y adaptar el sistema a sus necesidades. Al tiempo, se pretendía que el sistema se convirtiera en un poderoso instrumento de conciliación entre vida familiar y laboral.
La LAPAD supuso un avance normativo en materia de derechos sociales de primer nivel, abriendo el debate (todavía no resuelto) sobre si constituye el cuarto pilar del Estado de Bienestar o deberían serlo los servicios sociales con legislación estatal. Sin embargo, su diseño se produjo en una etapa de bonanza económica extraordinaria, muy diferente a la de su desarrollo, puesto que se dio de bruces con la crisis económica que hoy llamamos Gran Recesión (2008-2014).
Más allá de dicha crisis, desde sus inicios el SAAD padeció problemas de planificación e indefinición, y en consecuencia incertidumbre en varias dimensiones3. Empezando por la política, donde la reforma se recibió por los distintos gobiernos regionales con desigual grado de entusiasmo. Las previsiones iniciales sobre el número de personas beneficiarias, si bien no se alejaron mucho de las previsiones anteriores a la LAPAD, sí lo hicieron en su composición por grado de dependencia, con mayor proporción de personas en los niveles de mayor severidad. Desde muy temprano se hicieron manifiestas demoras excesivas, tanto en la valoración de los demandantes como en la efectiva recepción de la prestación concedida. Esta situación, denominada «limbo de la dependencia», ha sido crónica en los 15 años de existencia del SAAD. Tampoco los mecanismos de inspección y control de la calidad se desarrollaron con presteza. Asimismo, aunque el espíritu de la LAPAD era conceder prioridad a la prestación de servicios profesionales, desde su inicio hubo una marcada deriva en conceder ayudas económicas asociadas al cuidado familiar, situación que no se ha comenzado a corregir hasta años recientes4,5. En consecuencia, las familias continuaban sustentando la red principal de cuidados, pero en las estrategias diseñadas a lo largo de estos años tampoco parece haberse puesto a estas en el centro de las mismas.
La realidad ha revelado que, con el paso de los años, las diferencias entre comunidades autónomas en materia de población atendida y de servicios prestados no se han reducido6. El marco normativo concede a las comunidades autónomas las competencias sobre la organización de su catálogo de prestaciones. Las condiciones de partida de cada región (geográficas, económicas o el estado de salud de las poblaciones) suponen tener que abordar distintas necesidades. Por ello, es esperable, incluso necesario, que exista una cierta heterogeneidad en la provisión de los servicios. No obstante, esta es tan grande que parece que se hayan desarrollado distintos SAAD en España7. Un ejemplo de ello lo encontramos en los copagos. Por una parte, la normativa aprobada en 20088 otorgaba una importante discrecionalidad en esta materia a las comunidades autónomas; por otra, la adaptación en cada región de la norma varió desde la incorporación casi inmediata al retraso en varios años, y hoy en día siguen existiendo importantes diferencias regionales en las aportaciones de los usuarios y sus familias en relación con el gasto total de los servicios6.
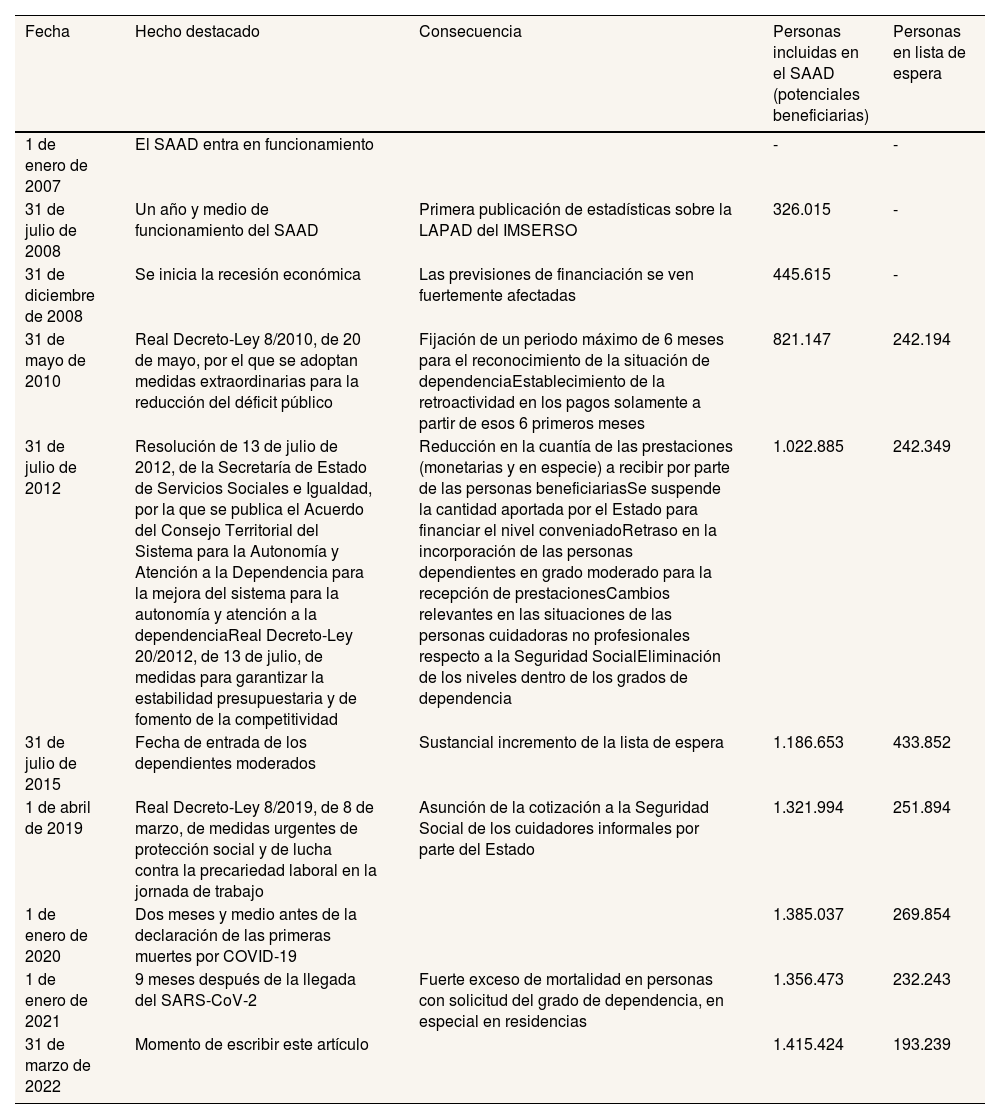
Otro punto de incertidumbre se refiere a la financiación del SAAD. Inicialmente se preveía un modelo en el que la Administración General del Estado y las comunidades autónomas financiaran dos tercios de los gastos del SAAD, con cargo a impuestos generales, recayendo el tercio restante en las familias (copagos). No obstante, ya al inicio las previsiones se mostraron desfasadas e irreales9, tanto desde la óptica del gasto (en 2012 se certificaba un gasto cercano a los 7000 millones de euros, frente a una previsión de 3500 millones) como de los ingresos. En este último aspecto, no se cumplió la previsión de financiación por parte de los usuarios y asimismo la participación de la Administración General del Estado ha estado muy por debajo de lo esperado durante gran parte del periodo, recayendo el grueso de la financiación en las comunidades autónomas. Durante los años de crisis económica, las reformas adoptadas fueron lastrando la financiación prevista inicialmente, creciendo de manera continua las listas de espera, reduciéndose las prestaciones y haciendo inviable el calendario de aplicación escalonado programado (tabla 1).
Hitos en el desarrollo del Sistema para la Autonomía y Atención a la Dependencia (SAAD), personas atendidas y personas en espera. Años 2007-2022
| Fecha | Hecho destacado | Consecuencia | Personas incluidas en el SAAD (potenciales beneficiarias) | Personas en lista de espera |
|---|---|---|---|---|
| 1 de enero de 2007 | El SAAD entra en funcionamiento | - | - | |
| 31 de julio de 2008 | Un año y medio de funcionamiento del SAAD | Primera publicación de estadísticas sobre la LAPAD del IMSERSO | 326.015 | - |
| 31 de diciembre de 2008 | Se inicia la recesión económica | Las previsiones de financiación se ven fuertemente afectadas | 445.615 | - |
| 31 de mayo de 2010 | Real Decreto-Ley 8/2010, de 20 de mayo, por el que se adoptan medidas extraordinarias para la reducción del déficit público | Fijación de un periodo máximo de 6 meses para el reconocimiento de la situación de dependenciaEstablecimiento de la retroactividad en los pagos solamente a partir de esos 6 primeros meses | 821.147 | 242.194 |
| 31 de julio de 2012 | Resolución de 13 de julio de 2012, de la Secretaría de Estado de Servicios Sociales e Igualdad, por la que se publica el Acuerdo del Consejo Territorial del Sistema para la Autonomía y Atención a la Dependencia para la mejora del sistema para la autonomía y atención a la dependenciaReal Decreto-Ley 20/2012, de 13 de julio, de medidas para garantizar la estabilidad presupuestaria y de fomento de la competitividad | Reducción en la cuantía de las prestaciones (monetarias y en especie) a recibir por parte de las personas beneficiariasSe suspende la cantidad aportada por el Estado para financiar el nivel conveniadoRetraso en la incorporación de las personas dependientes en grado moderado para la recepción de prestacionesCambios relevantes en las situaciones de las personas cuidadoras no profesionales respecto a la Seguridad SocialEliminación de los niveles dentro de los grados de dependencia | 1.022.885 | 242.349 |
| 31 de julio de 2015 | Fecha de entrada de los dependientes moderados | Sustancial incremento de la lista de espera | 1.186.653 | 433.852 |
| 1 de abril de 2019 | Real Decreto-Ley 8/2019, de 8 de marzo, de medidas urgentes de protección social y de lucha contra la precariedad laboral en la jornada de trabajo | Asunción de la cotización a la Seguridad Social de los cuidadores informales por parte del Estado | 1.321.994 | 251.894 |
| 1 de enero de 2020 | Dos meses y medio antes de la declaración de las primeras muertes por COVID-19 | 1.385.037 | 269.854 | |
| 1 de enero de 2021 | 9 meses después de la llegada del SARS-CoV-2 | Fuerte exceso de mortalidad en personas con solicitud del grado de dependencia, en especial en residencias | 1.356.473 | 232.243 |
| 31 de marzo de 2022 | Momento de escribir este artículo | 1.415.424 | 193.239 |
Fuente: elaboración propia a partir de los datos de la información estadística destacada del SAAD (IMSERSO).
Pese a las limitaciones expresadas, la LAPAD y el SAAD han supuesto un avance notable en la prestación de cuidados a las personas con limitaciones en su autonomía. Posiblemente las expectativas iniciales eran tan altas que resultaba inevitable que se vieran parcialmente defraudadas, pero ello no significa que, de manera objetiva, no haya mejorado el acceso a las prestaciones para los cuidados. Además del avance en materia de derechos sociales ya reseñado, en el momento de escribir este editorial 1,22 millones de personas son atendidas por el SAAD mediante la provisión de 1,57 millones de prestaciones (1,27 prestaciones por persona en promedio). En este sentido, el SAAD ha contribuido a incrementar el volumen de recursos del sistema público de servicios sociales, quedando descartado que su desarrollo se haya producido por un efecto de sustitución a expensas del resto de las prestaciones de servicios sociales10.
Mirando al futuroLa sindemia11 de la COVID-19ha supuesto un auténtico detonante que ha evidenciado la imperiosa necesidad de reformular la respuesta asistencial a las situaciones de dependencia12, visibilizando un sistema que ha crecido de manera muy importante en los últimos años, pero también muy frágil, infradotado de recursos, con insuficiencia de personal y gran precariedad en las condiciones laborales13, y donde la coordinación entre el sistema sanitario y el de cuidados de personas con limitaciones en su autonomía distaba mucho de ser óptima12. Se precisa una revisión en profundidad que incida directamente en su diseño, gestión y modelo de atención14–16.
Aspectos como el enfoque centrado en la persona, la coordinación de sistemas y servicios sociales y sanitarios, el control de la calidad y una mayor consideración de las preferencias de la ciudadanía (especialmente de las personas muy mayores) sobre dónde y cómo recibir cuidados imponen un cambio de rumbo en el diseño de los cuidados de larga duración que se oriente a la planificación en torno al domicilio de las personas, a imagen de los procesos seguidos por varios países de la Organización para la Cooperación y el Desarrollo Económicos que están reconvirtiendo y reduciendo su índice de cobertura de plazas residenciales y sociosanitarias17,18.
En coherencia con esta tendencia, los servicios domiciliarios deben recibir mayor prioridad19. Con los datos disponibles, una intensidad horaria de 21 horas mensuales de servicio de ayuda domiciliaria, 13 de las cuales se dedican a cuidados personales20, es manifiestamente insuficiente para dar respuesta a personas con elevados grados de dependencia. En el mismo sentido, con un horizonte a medio y largo plazo, se debe avanzar en un proceso de desinstitucionalización de nuestro modelo residencial. El objetivo sería transformar el actual modelo hacia entornos hogareños en los que las personas residentes puedan convivir en unidades pequeñas lejos de los actuales planteamientos institucionales. No obstante, este cambio no puede hacerse de la noche a la mañana y por simple cambio normativo, dadas las condiciones actuales del modelo de residencias de mayores y su tamaño (casi 400.000 plazas residenciales).
El abordaje de este cambio, de gran calado organizativo, cultural y de base comunitaria, requiere estrategias de consenso entre partidos políticos, agentes sociales, profesionales y comunidad, con mirada de largo plazo, pero que no demore las decisiones y que no muestre temor a la evaluación de las mismas y a la rendición de cuentas a lo largo del proceso. En este sentido, la inversión en formación y acompañamiento de las personas profesionales implicadas en los cuidados, la reducción de la precariedad laboral del sector y la puesta en valor de su trabajo (altamente feminizado) son elementos necesarios para avanzar en la provisión de servicios de calidad21. Del mismo modo, las familias y las personas cuidadoras no profesionales deben ganar en visibilidad y prestigio social, y recibir los recursos, los apoyos y la información necesarios para su desempeño. Asimismo, es necesaria una revisión en profundidad sobre la arquitectura de la financiación de los cuidados, dado que ni los instrumentos financieros de carácter previsorio o privado que podrían paliar el déficit de financiación han sido desarrollados, ni tampoco se ha abordado un debate profundo sobre las necesidades de financiación futura del SAAD y los posibles modelos de abordaje.
Finalmente, pero no menos importante, el sistema sanitario y el sistema de cuidados deben sumarse al cambio cultural y organizativo propuesto, y avanzar en una coordinación mucho más fuerte, estable y sistemática que la existente22; comenzando por el diseño de sistemas de información unificados y por una planificación conjunta de objetivos23, avanzando hacia la integración en la provisión de servicios24,25, a través de la coordinación de recursos, sin olvidar el potencial que ofrece el ámbito comunitario. Todo ello orientado por la fórmula «una persona, un plan», de manera que progresivamente sean los sistemas los que se adapten a las necesidades de los ciudadanos y no al contrario.
Contribuciones de autoríaLas tres personas autoras mantuvieron reuniones previas para debatir sobre la estructura y la organización del estudio. J. Oliva realizó un primer borrador de la primera sección del editorial, la cual fue revisada por R. del Pozo y M. Sancho. M. Sancho realizó el primer borrador de la segunda sección del editorial, la cual fue revisada por R. del Pozo y J. Oliva. R. del Pozo realizó una primera versión de la tabla que aparece en el editorial, la cual fue revisada por M. Sancho y J. Oliva. Por ello, consideran que han trabajado en igualdad de responsabilidad y han contribuido en igual medida en el diseño, las primeras escrituras y los posteriores desarrollos del manuscrito.
AgradecimientosA Julia Montserrat Cordoniú por sus reflexiones en la fase inicial de escritura del texto.
FinanciaciónNinguna.
Conflictos de interesesNinguno.