Las guías de práctica clínica pretenden servir de puente entre los niveles de decisión y las fuentes de conocimiento, ofreciendo a los decisores la mejor síntesis de la evidencia científica y un análisis del contexto, para proporcionar elementos de juicio y poder trasladar el conocimiento científico a la práctica clínica. Sin embargo, su impacto real en la asistencia sanitaria es variable y la efectividad a la hora de cambiar la práctica médica moderada. Estudios cualitativos y cuantitativos nos muestran que para la mayoría de los médicos de atención primaria las guías son una valiosa fuente de asesoramiento y formación, y creen que mejoran la calidad de la atención sanitaria. No obstante, subrayan su rigidez, la dificultad para aplicar a pacientes individuales y que su objetivo es reducir costes sanitarios. En España existen diversas experiencias en la elaboración de guías de práctica clínica, muchas de ellas dirigidas específicamente a atención primaria, siendo destacable el papel que en este sentido está jugando GuíaSalud. Pero la adecuada implementación de una guía de práctica clínica incluye no solamente la calidad y la rigurosidad de las evidencias utilizadas para desarrollarla, sino también la credibilidad de los profesionales y las organizaciones que la elaboran y otros factores contextuales, como características de los pacientes, de los proveedores y de las organizaciones o sistemas. Un importante paso en la investigación futura será desarrollar una mejor comprensión teórica sobre el cambio organizativo que se requiere para que los sistemas de gestión y los profesionales den la orientación adecuada a la implementación de las guías de práctica clínica.
Clinical practice guidelines are intended to serve as a bridge between the decision levels and the sources of knowledge, giving decision makers the best synthesis of scientific evidence and an analysis of context, to provide elements of judgement and to transfer scientific knowledge into clinical practice. However, the actual impact on health care is variable and effectiveness in changing medical practice, moderate. Qualitative and quantitative studies show that most primary care physicians consider that the guides are a valuable source of advice and training and a kind of improving the quality of healthcare. However, they underline its rigidity, the difficulty to apply to individual patients and that their main goal is to reduce healthcare costs. In Spain, there are several experiences as GuíaSalud in developing clinical practice guidelines aimed specifically at primary care. However, the proper implementation of a clinical practice guideline includes not only the quality and thoroughness of the evidence, but the credibility of professionals and organizations and other contextual factors such as characteristics of patients, providers and organizations or systems. An important step in future research is to develop a better theoretical understanding of organizational change that is required for management and professionals to give appropriate guidance to the implementation of the clinical practice guidelines.
- •
Las guías de práctica clínica tienen por objetivo promover una mayor calidad y equidad en la prestación de la asistencia sanitaria, y servir de ayuda a la toma de decisiones.
- •
Sin embargo, debido a factores relacionados con su elaboración e implementación, el impacto real en la asistencia es variable y la efectividad a la hora de cambiar la práctica médica resulta moderada.
- •
Es necesaria una forma más apropiada y cooperativa de trabajo conjunto y de diálogo continuado entre los generadores de conocimiento científico, los gestores, los clínicos y los pacientes.
Las guías de práctica clínica son herramientas que tienen por objetivo promover una mayor calidad y equidad en la prestación de la asistencia sanitaria, además de servir de ayuda a la toma de decisiones1. Su principal finalidad es trasladar el conocimiento científico a recomendaciones específicas que ayudarán al clínico a disminuir su incertidumbre en la toma de decisiones y a resolver los problemas que surgen en la práctica clínica. Además, las guías de práctica clínica dan un nuevo protagonismo a los pacientes mediante su participación activa en las decisiones que afectan a su salud.
Se ha observado que la adecuada implementación de una guía de práctica clínica mejora los resultados en salud. Sin embargo, su impacto real en la asistencia sanitaria es variable, y la efectividad a la hora de cambiar la práctica médica resulta moderada1,2. Podría hablarse, pues, de la existencia de una brecha entre la producción de información científica y su utilización en la práctica asistencial3, y son muchos los factores que intervendrían como barreras o como facilitadores en la transferencia del conocimiento científico a la toma de decisiones.
Diferentes estudios cualitativos y cuantitativos han analizado los factores que intervienen en el uso de las guías de práctica clínica, y las percepciones que los clínicos tienen de ellas. Farquhar et al.4 nos muestran una primera visión general de la frecuencia y la distribución de estas actitudes hacia la implementación de guías de práctica clínica, aunque no un entendimiento de lo que a ellas subyace. Para la mayoría de los encuestados (médicos de atención primaria y de hospital), las guías de práctica clínica son una valiosa fuente de asesoramiento y formación, y creen que mejoran la calidad de la atención sanitaria. Sin embargo, algunos consideran también que su objetivo es reducir costes sanitarios y otros subrayan su rigidez, la dificultad para aplicar a pacientes individuales y la percepción de que pueden ser una fuente de litigios y de acciones disciplinarias. Por su parte, Saillour-Glenisson y Michel5 identifican tres áreas relevantes de factores facilitadores o de barreras para la utilización del conocimiento científico en la toma de decisiones. Dichas áreas estarían en relación con la propia guía de práctica clínica (forma, tema, aplicabilidad, calidad científica, visibilidad, adaptabilidad local e implicaciones médico-legales), con el clínico (conocimiento de las guías de práctica clínica, actitud y conformidad con sus recomendaciones, características psicológicas, sociodemográficas y económicas, satisfacción en el trabajo y formación previa) y con factores humanos (ligados a sus compañeros de trabajo o al paciente) o de la propia organización (estructura, contexto financiero, competencias, etc.).
Una revisión sistemática de estudios cualitativos6 centrada en conocer las actitudes y la experiencia de los médicos de atención primaria en el uso de las guías de práctica clínica identifica seis grandes áreas:
- 1)
Cuestionamiento de las guías de práctica clínica: el fundamento científico de las guías de práctica clínica produce escepticismo entre los médicos, en concreto la validez externa de los resultados y su extrapolación a pacientes individuales.
- 2)
Contraste entre la práctica médica y las recomendaciones de las guías de práctica clínica: se las percibe como instrumentos poco flexibles para evaluar la complejidad de las circunstancias individuales de los pacientes.
- 3)
Miedo a no poder preservar la relación médico-paciente.
- 4)
Responsabilidad profesional: aunque se considera que el seguimiento de una guía de práctica clínica puede proteger al médico de posibles procesos legales, muchos médicos prefieren seguir su propio criterio, en especial cuando se trata de guías que apoyan el recorte de pruebas diagnósticas o terapéuticas.
- 5)
Aspectos prácticos: falta de tiempo para leer, evaluar y seguir las recomendaciones de las guías de práctica clínica, así como falta de recursos y de habilidades con los nuevos procedimientos.
- 6)
Formato de la guía de práctica clínica: determinante de la actitud del médico de atención primaria. Hay consenso sobre que deben ser cortas, sencillas e incluir folletos de información a pacientes.
Por último, la síntesis de los estudios cualitativos incluidos en esta revisión sistemática sugiere que el propósito de la guía de práctica clínica puede influir en cómo es recibida e implementada por el médico de atención primaria. Así, las guías de práctica clínica de tipo prescriptivo (las que animan a utilizar nuevas intervenciones o actitudes diagnósticas o terapéuticas) serían mejor recibidas por el clínico que las de tipo prohibitivo o restrictivo.
En los últimos años se han publicado nuevos estudios que constatan el grado de conocimiento y las actitudes de los profesionales sanitarios hacia las guías de práctica clínica, con conclusiones similares a las ya expuestas. En la tabla 1 se muestra un resumen de las principales barreras percibidas por los clínicos para la implementación de las guías de práctica clínica.
Principales barreras percibidas por los clínicos para la implementación de las guías de práctica clínica
| • Cuestionamiento de la validez externa de las guías de práctica clínica. |
| • Rigidez y dificultad para aplicar a pacientes individuales. |
| • Pueden hacer peligrar la relación médico-paciente. |
| • Fuente de litigios y de acciones disciplinarias. |
| • Pueden afectar a la responsabilidad profesional. |
| • Escasez de tiempo, y falta de recursos y habilidades con los nuevos procedimientos. |
| • Formato de la guías de práctica clínica: necesidad de ser cortas, sencillas y de incluir folletos de información a pacientes. |
| • Actitud negativa hacia las guías de práctica clínica de tipo prohibitivo o restrictivo, y hacia las desarrolladas por instituciones gubernamentales. |
| • Temor al papel de la industria farmacéutica en la elaboración de las guías de práctica clínica, y a que en sus recomendaciones prevalezcan los motivos económicos sobre los clínicos. |
Fuente: elaboración propia.
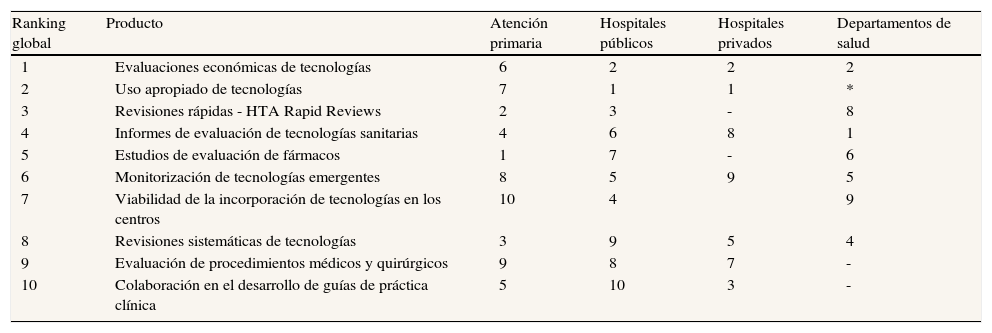
Son muy escasos los estudios realizados en España sobre el papel de las guías de práctica clínica en atención primaria. Un estudio realizado con el fin de explorar las necesidades de los posibles usuarios de productos de evaluación de tecnologías sanitarias mostró que una de las demandas de atención primaria era su colaboración en el desarrollo de guías de práctica clínica; en la tabla 2 puede observarse la priorización realizada en función del tipo de organización participante7. Sin embargo, su implementación y utilización no son las deseadas, y como principal barrera se señala la escasa implicación de las instituciones y en un segundo plano las actitudes de los profesionales8. Otro estudio muestra la utilidad de las guías de práctica clínica para agilizar la toma de decisiones y dar seguridad, si bien existe la duda de su objetividad y de que sus recomendaciones puedan aplicarse a pacientes individuales9. En la actualidad está en marcha un estudio con técnicas cualitativas y cuantitativas con el objetivo de explorar, tanto en el ámbito de atención primaria como en el de especializada, cuáles son las percepciones y las actitudes de los profesionales españoles hacia las guías de práctica clínica y los sistemas de gradación de recomendaciones10.
Las diez prioridades globales en la evaluación de tecnologías estratificadas por tipo de organización
| Ranking global | Producto | Atención primaria | Hospitales públicos | Hospitales privados | Departamentos de salud |
| 1 | Evaluaciones económicas de tecnologías | 6 | 2 | 2 | 2 |
| 2 | Uso apropiado de tecnologías | 7 | 1 | 1 | * |
| 3 | Revisiones rápidas - HTA Rapid Reviews | 2 | 3 | - | 8 |
| 4 | Informes de evaluación de tecnologías sanitarias | 4 | 6 | 8 | 1 |
| 5 | Estudios de evaluación de fármacos | 1 | 7 | - | 6 |
| 6 | Monitorización de tecnologías emergentes | 8 | 5 | 9 | 5 |
| 7 | Viabilidad de la incorporación de tecnologías en los centros | 10 | 4 | 9 | |
| 8 | Revisiones sistemáticas de tecnologías | 3 | 9 | 5 | 4 |
| 9 | Evaluación de procedimientos médicos y quirúrgicos | 9 | 8 | 7 | - |
| 10 | Colaboración en el desarrollo de guías de práctica clínica | 5 | 10 | 3 | - |
Fuente: elaboración propia, basada en Andradas et al.7. Las celdas vacías indican que los productos y los servicios en el ranking global no figuran entre las diez prioridades en todas las organizaciones implicadas.
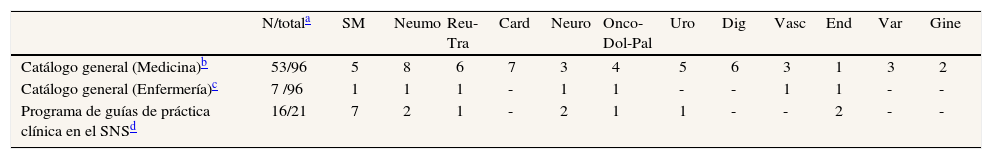
Conscientes de la importancia de las guías de práctica clínica, en el año 2002 se creó GuíaSalud, organismo del Sistema Nacional de Salud entre cuyas funciones se encuentra la promoción del desarrollo de guías de práctica clínica y de otros productos basados en la evidencia científica11. Uno de sus primeros frutos fue la elaboración de un manual metodológico de elaboración de guías de práctica clínica, consistente en la revisión sistemática y explícita de la evidencia y en su transformación en recomendaciones orientadas a la práctica clínica12. El catálogo de GuíaSalud cuenta, en el momento de redactar este artículo, con 96 guías de práctica clínica, de las cuales 60 se enmarcan en el ámbito de la medicina o de la enfermería familiar y comunitaria (tabla 3). GuíaSalud también dispone de un Programa de Elaboración de Guías de Práctica Clínica en el Sistema Nacional de Salud, y dentro de él ya se han elaborado 21 guías, de las que 16 pertenecen al ámbito de la atención primaria (tabla 3).
Guías de práctica clínica en relación con atención primaria en el marco de GuíaSalud
| N/totala | SM | Neumo | Reu-Tra | Card | Neuro | Onco-Dol-Pal | Uro | Dig | Vasc | End | Var | Gine | |
| Catálogo general (Medicina)b | 53/96 | 5 | 8 | 6 | 7 | 3 | 4 | 5 | 6 | 3 | 1 | 3 | 2 |
| Catálogo general (Enfermería)c | 7 /96 | 1 | 1 | 1 | - | 1 | 1 | - | - | 1 | 1 | - | - |
| Programa de guías de práctica clínica en el SNSd | 16/21 | 7 | 2 | 1 | - | 2 | 1 | 1 | - | - | 2 | - | - |
Fuente: elaboración propia.
SM: salud mental; End: endocrinología; Onco: oncología; Dol: dolor; Pal: cuidados paliativos; Neuro: neurología; Neumo: neumología; Uro: urología; Reu: reumatología; Tra: traumatología; Card: cardiología; Dig: digestivo; Gin: ginecología; SNS: Sistema Nacional de Salud; Vasc: cirugía vascular; Var: enfermedades infecciosas, oftalmología, cirugía plástica.
En la elaboración de estas guías de práctica clínica se ha contado con la participación de profesionales de atención primaria en los grupos de trabajo, así como con las sociedades científicas de la especialidad, tanto nacionales como autonómicas. Esto ha supuesto una de las claves del éxito en su realización, incluyendo no sólo a los profesionales de la medicina sino también a los de enfermería y trabajo social como parte de los equipos de trabajo. Otro de los aspectos clave que probablemente influya en la implementación de estas guías, en especial en relación con la salud mental, ha sido la implicación de los pacientes en el propio proceso de elaboración, teniendo en cuenta sus preferencias mediante la incorporación de evidencia cualitativa o de investigación cualitativa primaria al respecto de sus puntos de vista sobre los aspectos abordados en las guías de práctica clínica, o bien a través de la participación directa de los pacientes en los propios grupos de elaboración de las guías13. La experiencia acumulada sobre la evaluación de tecnologías sanitarias, tanto en revisiones sistemáticas como en el esfuerzo de contextualización, en este caso en atención primaria, ha llevado a puntos de partida cruciales para la elaboración de guías de calidad. Las guías de práctica clínica son, por tanto, una de las herramientas con que la evaluación de tecnologías sanitarias puede ayudar a la atención primaria, pero no hay que olvidar que la atención primaria puede beneficiarse, a su vez, de otros productos de la evaluación de tecnologías sanitarias muy útiles para la macrogestión, la mesogestión y la microgestión en este contexto.
A pesar de todo, debe hacerse un esfuerzo en la implementación de estos productos y en la evaluación de las estrategias de implementación. En este sentido, tanto en España como en otros países se está promoviendo la cultura de la evaluación, en relación con la implementación de las guías de práctica clínica, así como de otros productos basados en la evidencia14,15.
Desarrollo e implementación de las guías de práctica clínicaAnteriormente comentábamos que la efectividad de la aplicación de las guías de práctica clínica era sólo moderada, y que ello podría atribuirse en parte a factores como los sesgos en su elaboración y a los déficit en su implementación. Estos dos factores merecen una especial atención y seguidamente serán analizados.
Los profesionales sanitarios afrontan diariamente un importante número de decisiones en su práctica clínica y asistencial. La información necesaria para tomar esas decisiones requiere la lectura y la evaluación crítica de una gran cantidad de estudios que muchas veces superan la capacidad de asimilación de la mayoría de los profesionales. Si tenemos que señalar uno de los grandes logros de las guías de práctica clínica y de la filosofía de la medicina basada en la evidencia es que, cuando se han aplicado adecuadamente, han contribuido a ordenar y poner en el pensamiento y en la acción de muchos de estos profesionales elementos racionales para la toma de decisiones, estimulando un espíritu que tiene en cuenta las pruebas científicas para la práctica diaria. A ello ha contribuido el sistema GRADE16, que proporciona una puntuación de la calidad de las evidencias y de la fuerza de las recomendaciones explícito, exhaustivo y transparente, y el intento del Institute of Medicine de elaborar estándares para el desarrollo de guías de práctica clínica fidedignas17.
Además de la incertidumbre inherente a la práctica sanitaria, tenemos que añadir la que en muchas ocasiones suscitan las propias guías de práctica clínica. El fenómeno de proliferación de las guías, a veces poco rigurosas y con excesivas pretensiones de exhaustividad, se pone de manifiesto en las cifras del National Guideline Clearinghouse, que tiene registradas 2373 guías de práctica clínica elaboradas por 288 organizaciones18, y en muchas ocasiones son organizaciones diferentes que elaboran guías para la misma enfermedad y llegan a distintas conclusiones, incluso contrapuestas19. En un reciente estudio20 sobre la calidad de la evidencia en las guías de cardiología se halló, entre más de 7000 recomendaciones, que sólo el 11% se basaba en datos de ensayos clínicos controlados y un 48% en la opinión de expertos, en series de casos o en estándares de atención, con la consiguiente escasa fuerza de las pruebas del más bajo nivel de evidencia. Todo ello es especialmente desconcertante si tenemos en cuenta la enorme cantidad de literatura científica publicada en la última década sobre las enfermedades cardiovasculares.
Uno de los principales sesgos que se han descrito respecto a la elaboración de guías de práctica clínica es el financiero21, a propósito de la inquietud que plantea en los profesionales la relación con la industria. Así, de 44 guías de práctica clínica respaldadas por sociedades científicas europeas o norteamericanas, en el 87% de los casos los autores tenían algún tipo de vínculo con la industria farmacéutica22.
Otro sesgo que cabe destacar es que muchas veces las guías de práctica clínica no contemplan la complejidad de los pacientes con comorbilidad, o que no hay una adecuada integración entre diferentes enfermedades que suelen asociarse y que convierten el tratamiento de estos pacientes en atención primaria en uno de sus principales desafíos. Paradójicamente, muchas guías de práctica clínica tratan de abordar todos los aspectos de una enfermedad, cubriendo hasta sus últimos detalles, y son excesivamente exhaustivas, por lo que pueden hacer que los profesionales que las consulten se “pierdan” en lo accesorio.
El segundo aspecto a que hacíamos referencia es la implementación de las guías de práctica clínica y sus dificultades. Los factores que están asociados con la implementación exitosa de las guías de práctica clínica incluyen la calidad y la rigurosidad de las evidencias utilizadas para su desarrollo, la credibilidad de los profesionales y las organizaciones que la elaboran, y otros factores contextuales, como las características de los pacientes, de los proveedores y de las organizaciones o sistemas. Una aproximación para mejorar la implementación de las guías de práctica clínica es dirigir los esfuerzos hacia estos factores contextuales que desempeñan un importante papel en la variabilidad de la práctica clínica:
- •
La estructura: recursos humanos y materiales, carga de trabajo, existencia de normas, protocolos y procedimientos
- •
Cultura de la organización: elementos como las características del liderazgo, la comunicación interna y externa, el trabajo en equipo y la resolución de conflictos.
- •
Sistemas de comunicación: canales formales e informales para compartir la información.
- •
Apoyo del liderazgo: grado en que la dirección y otros responsables están preparados para afrontar cambios en el sistema relacionados con la práctica clínica y la calidad de la atención.
- •
Conocimiento, habilidades y actitudes de los profesionales que implantan la guías de práctica clínica.
- •
Relaciones interdisciplinarias: capacidad de trabajo en equipo por parte de las diferentes disciplinas implicadas.
En la medida en que los sistemas de gestión sean capaces de tener en cuenta estos elementos para valorar la predisposición de la organización para implantar guías de práctica clínica, preguntándose de forma franca si se está en condiciones de prestar el apoyo y realizar el seguimiento adecuado, la probabilidad de su aplicación con buenos resultados aumentará.
De cara a la implementación de las guías de práctica clínica, cabe destacar el papel que pueden desempeñar en el futuro los sistemas electrónicos de apoyo a la toma de decisiones, que han demostrado ser las intervenciones dirigidas a los profesionales más efectivas1. En este sentido podría citarse la historia clínica electrónica en el acceso y la utilización de guías, o herramientas como los Consensus abstracts para móviles de The National Library of Medicine23, fáciles de leer, muy accesibles y que proporcionan al lector un rápido resumen cuando no es posible una valoración completa de los artículos.
Un importante paso en la futura investigación será desarrollar una mejor comprensión teórica sobre el cambio organizativo que se requiere para que los sistemas de gestión y los profesionales den la orientación adecuada a la implementación de las guías de práctica clínica. Ahora bien, debemos destacar los cambios ya producidos para mejorar tanto la elaboración de las guías como su implementación, que se han concretado en manuales metodológicos12,14 dentro del Programa de Elaboración de Guías de Práctica Clínica en el Sistema Nacional de Salud (GuíaSalud)11, así como la traducción y difusión del instrumento AGREE24, que ha contribuido a que los profesionales puedan valorar la calidad de las guías de práctica clínica y confiar en aplicar sus recomendaciones. Las agencias de evaluación de tecnologías sanitarias han participado activamente en la elaboración de estos manuales, aportando su experiencia tanto de evaluación y síntesis de la evidencia científica como de evaluación del contexto propiamente dicho, tan importante en atención primaria. Cabe esperar, pues, una aceptación cada vez mayor de las guías de práctica clínica por parte de los profesionales del sistema sanitario, quienes también están participando en los grupos que las elaboran.
Conclusiones y propuestasDentro del contexto de la evaluación de tecnologías sanitarias, las guías de práctica clínica tienen como objetivo ayudar al clínico a disminuir su incertidumbre en la toma de decisiones, y en este sentido, en los últimos años se ha hecho un esfuerzo para su elaboración, muchas de ellas destinadas específicamente a atención primaria, en las cuales sus profesionales han aportado su experiencia tanto de evaluación y síntesis de la evidencia científica como de evaluación del contexto propiamente dicho.
Ahora bien, la utilización con éxito de la evidencia científica y la implementación de las recomendaciones obtenidas a través de ella no siempre se produce de forma adecuada, y es escasa la investigación que se ha hecho en España sobre las barreras, las actitudes y las percepciones de los profesionales sanitarios ante la implantación de las guías de práctica clínica. Estas dificultades en la aceptación y la implementación de las guías de práctica clínica hacen necesario desarrollar una nueva forma, más apropiada y cooperativa, de trabajar de manera conjunta, estableciendo un diálogo continuado entre los generadores de conocimiento científico, los gestores, los clínicos y los pacientes. En este sentido, el Programa de Elaboración de Guías de Práctica Clínica en el Sistema Nacional de Salud ha intentado homogeneizar una propuesta metodológica, tanto de elaboración como de implementación de guías de práctica clínica, que sin duda contribuirá a superar las barreras y los obstáculos identificados, y a fomentar un mejor uso de los resultados de la investigación en la toma de decisiones.
Contribuciones de autoríaCada uno de los autores se encargó de desarrollar una de las partes del artículo. G. Atienza unificó el documento con la bibliografía y propuso una serie de modificaciones que fueron aceptadas por los demás autores.
FinanciaciónNinguna.
Conflictos de interesesNinguno.